Général
Les Inhibiteurs SGLT-2 : Les Champions de la Sécurité Oculaire Face aux Autres Médicaments Diabétiques !
Une nouvelle étude révèle que les inhibiteurs du SGLT2, comme l’empagliflozine, pourraient réduire le risque de rétinopathie diabétique de 21 à 39 % par rapport à d’autres médicaments hypoglycémiants. Cette avancée est cruciale pour les patients diabétiques, car elle souligne l’importance de choisir le bon traitement. Le Dr Andrew J. Barkmeier a déclaré : « L’utilisation des inhibiteurs du SGLT2 est associée à un risque plus faible de rétinopathie menaçant la vue. » Ces résultats ouvrent la voie à de nouvelles recommandations pour la gestion du diabète.

— Réduction significative du risque d’œdème maculaire diabétique et de rétinopathie diabétique proliférative
STOCKHOLM — Une étude récente a révélé que les médicaments de la classe des inhibiteurs du co-transporteur sodium-glucose de type 2 (SGLT2) pourraient offrir une protection accrue contre la rétinopathie diabétique par rapport à d’autres agents hypoglycémiants, selon une analyse d’une vaste base de données commerciale.
Les inhibiteurs SGLT2, tels que l’empagliflozine (Jardiance) et le dapagliflozine (Farxiga), ont montré une réduction du risque de rétinopathie menaçant la vue de 21 à 39 % par rapport aux agonistes des récepteurs GLP-1, aux inhibiteurs de la DPP-4 et aux sulfonylurées. Les trois autres classes de médicaments étaient associées à un risque similaire d’événements de rétinopathie diabétique menaçant la vue.
Il est important de noter que l’étude n’a pas révélé de risque accru de complications neuropathiques diabétiques chez les patients traités par des agonistes GLP-1, contrairement à ce qui avait été suggéré dans l’un des essais pivots sur le sémaglutide (Ozempic), a déclaré Andrew J. Barkmeier, MD, de la Mayo Clinic à Rochester, Minnesota, lors de la réunion de la Société Américaine des Spécialistes de la Rétine (ASRS).
« L’utilisation des inhibiteurs SGLT2 était associée à un risque réduit de rétinopathie menaçant la vue par rapport aux autres classes de médicaments hypoglycémiants, » a déclaré Barkmeier. « Les agonistes des récepteurs GLP-1 n’ont pas présenté de risque accru par rapport aux inhibiteurs de la DPP-4 et aux sulfonylurées. Les risques relatifs entre les classes étaient similaires tant à court qu’à long terme. »
Suite à cette présentation, David Boyer, MD, co-modérateur de la session ASRS, a demandé si l’analyse avait montré des preuves de neuropathie optique ischémique associée à l’utilisation des agonistes des récepteurs GLP-1, comme cela a été récemment rapporté.
« Nous avons effectivement examiné la neuropathie ischémique spécifiquement, » a répondu Barkmeier. « Ces médicaments sont clairement puissants et affectent notre condition systémique de manière large, et nous sommes en train de caractériser quels sont les bénéfices et les complications potentielles. Cela sera clairement étudié plus en profondeur. »
L’étude à laquelle Boyer faisait référence concernait des patients ayant récemment consulté un neuro-ophtalmologiste, ce qui limite la généralisation des résultats, a-t-il ajouté.
En réponse à une autre question de Boyer, Barkmeier a indiqué que les chercheurs n’avaient pas accès aux données sur les niveaux d’hémoglobine A1c des patients, ce qui aurait permis d’analyser les associations entre les variations de l’A1c et l’incidence des complications de rétinopathie diabétique.
« C’est une question d’une importance cruciale compte tenu de ce que nous savons sur l’aggravation de la rétinopathie avec un meilleur contrôle du diabète, » a-t-il ajouté.
En 2019, l’Association Américaine du Diabète (ADA) a recommandé l’utilisation des inhibiteurs SGLT2 ou des agonistes des récepteurs GLP-1 pour les patients atteints de diabète de type 2 et présentant une maladie cardiovasculaire athéroscléreuse établie, indépendamment de l’état de contrôle glycémique, a noté Barkmeier. Au cours des cinq dernières années, l’ADA a élargi ses recommandations pour inclure les patients présentant plusieurs facteurs de risque cardiovasculaire, tels que l’insuffisance cardiaque, la maladie rénale chronique et le surpoids/l’obésité. De plus, l’utilisation d’un agoniste des récepteurs GLP-1 est préférée avant de commencer l’insuline.
L’augmentation de l’utilisation des nouvelles classes de médicaments antidiabétiques a soulevé des questions concernant les effets indésirables potentiels, y compris les complications de rétinopathie diabétique. Une méta-analyse publiée il y a quelques années n’a montré aucun risque accru de rétinopathie diabétique pour les inhibiteurs SGLT2, les agonistes GLP-1 ou les inhibiteurs de la DPP-4 par rapport au placebo.
« Tous ces essais avaient un suivi relativement court, » a déclaré Barkmeier. « Ils avaient des critères d’inclusion systémique étroits, se concentrant sur des patients à haut risque de maladie cardiovasculaire. Ils avaient des évaluations de rétinopathie très limitées et aucune comparaison directe entre les classes de médicaments. »
Des études précliniques ont montré que les inhibiteurs SGLT2, les agonistes GLP-1 et les inhibiteurs de la DPP-4 ont des effets microvasculaires rétiniens, inflammatoires et neuroprotecteurs distincts qui peuvent être indépendants de la réduction de la glycémie, a-t-il poursuivi.
« Ajoutez à cela ce que nous savons sur les différences inter-classes en matière de réduction de la glycémie et d’effets pléiotropes, et il est plausible qu’il existe des différences significatives entre les classes en ce qui concerne le risque de rétinopathie diabétique, » a déclaré Barkmeier.
Pour rechercher d’éventuelles différences inter-classes dans le risque de rétinopathie, les chercheurs ont analysé les données d’une vaste et diverse population de patients d’OptumLabs. La requête a inclus des patients ayant commencé un traitement avec un agoniste des récepteurs GLP-1, un inhibiteur SGLT2, un inhibiteur de la DPP-4 ou une sulfonylurée au moins un an après leur inscription et sans antécédents d’œdème maculaire diabétique (DME) ou de rétinopathie diabétique proliférative (PDR). Le critère principal était le temps jusqu’au traitement pour DME ou PDR.
La population étudiée comprenait 371 698 patients : 42 265 ayant commencé un traitement avec un agoniste des récepteurs GLP-1, 53 476 avec un inhibiteur SGLT2, 78 444 avec un inhibiteur de la DPP-4 et 197 513 avec une sulfonylurée. Le suivi moyen par classe de médicament variait de 669 à 1 263 jours.
Dans l’ensemble, la population étudiée avait une incidence de traitement pour DME ou PDR de 0,7 % pour le groupe des inhibiteurs SGLT2, 1,0 % pour le groupe des agonistes des récepteurs GLP-1, 0,9 % pour le groupe des inhibiteurs de la DPP-4 et 1,2 % pour le groupe des sulfonylurées.
Les inhibiteurs SGLT2 étaient associés au risque le plus bas de DME et/ou PDR, par rapport à chacune des autres classes de médicaments : 0,73 contre les agonistes des récepteurs GLP-1 (IC à 95 % 0,55-0,97), 0,79 contre les inhibiteurs de la DPP-4 (IC à 95 % 0,64-0,97) et 0,61 contre les sulfonylurées (IC à 95 % 0,50-0,74). Toutes les différences ont atteint une signification statistique.
Les agonistes des récepteurs GLP-1 ne différaient pas significativement des inhibiteurs de la DPP-4 (HR 1,07, IC à 95 % 0,85-1,35) ou des sulfonylurées (HR 0,83, IC à 95 % 0,67-1,03). Les sulfonylurées étaient associées à un risque significativement plus élevé par rapport aux inhibiteurs de la DPP-4 (HR 1,29, IC à 95 % 1,17-1,42).
Général
Anker SOLIX dévoile la Solarbank 2 AC : la nouvelle ère du stockage d’énergie ultra-compatible !
Découvrez le Solarbank 2 AC, une véritable révolution dans le domaine de l’énergie solaire ! Grâce à ses batteries au phosphate de fer lithium, ce système s’adapte parfaitement à vos besoins. Avec une puissance impressionnante de 2400 watts et la possibilité d’ajouter jusqu’à cinq batteries supplémentaires, il assure un stockage optimal. Sa compatibilité avec le compteur Anker SOLIX Smart favorise une gestion intelligente de votre consommation énergétique. Ne ratez pas l’offre spéciale « early bird », disponible dès maintenant pour seulement 999 euros ! Saisissez cette chance unique !

Le Solarbank 2 AC : Une Révolution dans le Stockage Énergétique
Batteries au Lithium Fer Phosphate
Le Solarbank 2 AC se démarque par l’utilisation de batteries au lithium fer phosphate (LFP), reconnues pour leur sécurité et leur efficacité. Ce modèle est particulièrement innovant grâce à son système de couplage alternatif, qui lui permet de s’adapter facilement à divers systèmes solaires déjà en place.Que ce soit pour des installations sur toiture, des systèmes solaires compacts pour balcons ou d’autres configurations réduites, il peut fonctionner avec un micro-onduleur de 800 Watts.
Capacité et flexibilité Énergétique
Avec une capacité maximale d’injection dans le réseau domestique atteignant 1200 watts,le Solarbank 2 AC peut être associé à deux régulateurs solaires MPPT. Cela ouvre la possibilité d’ajouter jusqu’à 1200 watts supplémentaires via des panneaux solaires additionnels, portant ainsi la puissance totale à un impressionnant 2400 watts. Pour les utilisateurs nécessitant davantage de stockage énergétique, il est possible d’intégrer jusqu’à cinq batteries supplémentaires de 1,6 kilowattheure chacune, augmentant la capacité totale à 9,6 kilowattheures.
Intégration dans un Écosystème Intelligent
Le Solarbank 2 AC s’intègre parfaitement dans un écosystème énergétique intelligent grâce à sa compatibilité avec le compteur Anker SOLIX Smart et les prises intelligentes proposées par Anker. cette fonctionnalité permet une gestion optimisée de la consommation électrique tout en réduisant les pertes énergétiques inutiles. De plus, Anker SOLIX prévoit d’étendre cette compatibilité aux dispositifs Shelly.
Durabilité et Résistance aux Intempéries
Anker SOLIX met également l’accent sur la longévité du Solarbank 2 AC. Conçu pour supporter au moins 6000 cycles de charge, cet appareil a une durée de vie estimée dépassant quinze ans. Il est accompagné d’une garantie fabricant décennale et possède une certification IP65 qui assure sa résistance face aux intempéries tout en étant capable de fonctionner dans des températures variant entre -20 °C et +55 °C.
Disponibilité et Offres Promotionnelles
Le solarbank 2 AC est disponible sur le site officiel d’Anker SOLIX ainsi que sur Amazon au prix standard de 1299 euros. Cependant, une offre promotionnelle « early bird » sera active du 20 janvier au 23 février 2025, permettant aux acheteurs intéressés d’acquérir cet appareil dès 999 euros ! Cette promotion inclut également un compteur Anker SOLIX Smart offert pour chaque commande passée durant cette période spéciale.
le Solarbank 2 AC représente une avancée significative dans le domaine du stockage énergétique domestique grâce à ses caractéristiques techniques avancées et son engagement envers la durabilité environnementale.
Business
Une formidable nouvelle pour les conducteurs de voitures électriques !
Excellente nouvelle pour les conducteurs de véhicules électriques ! La recharge gratuite sur le lieu de travail sera exonérée d’impôts jusqu’en 2025. Annoncée par le ministère de l’Économie, cette mesure incitative, en place depuis 2020, s’inscrit dans une dynamique de croissance impressionnante avec une progression annuelle moyenne de 35%. Les entreprises peuvent ainsi offrir des bornes de recharge sans impact fiscal, stimulant la transition écologique. Reste à savoir si cela suffira à convaincre les entreprises hésitantes et à propulser l’électrification des flottes professionnelles vers un avenir durable.

Technologie
Recharge Électrique au Bureau : Une Exonération Fiscale Renouvelée
Les détenteurs de véhicules électriques et leurs employeurs peuvent se réjouir : la possibilité d’effectuer des recharges gratuites sur le lieu de travail sera exonérée d’impôts jusqu’en 2025. Cette décision, annoncée par le ministère des Finances, prolonge une initiative lancée en 2020 pour encourager l’adoption des véhicules électriques dans les entreprises.
Un Secteur en Croissance Dynamique
Cette prolongation intervient à un moment clé, alors que le marché des voitures électriques continue d’afficher une croissance remarquable. Entre 2020 et 2022, la progression annuelle moyenne a atteint 35%. En 2023, les particuliers représentent désormais 84% des acquisitions de véhicules électriques, contre seulement 68% en 2018.
Concrètement,cette mesure permet aux sociétés d’installer gratuitement des bornes de recharge pour leurs employés sans impact fiscal. Les frais liés à l’électricité pour ces recharges ne seront pas pris en compte dans le calcul des avantages en nature. De plus, un abattement de 50% sur ces avantages est maintenu avec un plafond révisé à environ 2000 euros pour l’année prochaine.
Accélération Vers une Mobilité Électrique
Cette initiative fait partie d’une stratégie globale visant à promouvoir l’électrification du parc automobile français. Cependant, les grandes entreprises rencontrent encore des difficultés pour atteindre leurs objectifs ; seulement 8% des nouveaux véhicules immatriculés par ces entités étaient électriques en 2023. Ces incitations fiscales pourraient néanmoins inciter davantage d’employeurs à franchir le pas.Cependant, plusieurs défis demeurent concernant les infrastructures nécessaires au chargement ainsi que sur l’autonomie des véhicules et les perceptions parmi les employés. Par ailleurs, la réduction progressive du bonus écologique pour les utilitaires et sa diminution pour les particuliers pourraient freiner cet élan vers une adoption plus large.
Avenir Prometteur Pour La Mobilité Électrique
Malgré ces obstacles potentiels, il existe un optimisme quant au futur de la mobilité électrique dans le milieu professionnel. Les avancées technologiques continues ainsi qu’un engagement croissant envers la durabilité devraient continuer à favoriser cette tendance vers une adoption accrue des véhicules écologiques.
En maintenant ces mesures fiscales avantageuses jusqu’en 2025 et au-delà, le gouvernement délivre un message fort soutenant la transition écologique dans le secteur du transport. Reste maintenant à voir si cela suffira réellement à convaincre certaines entreprises hésitantes et si cela permettra d’accélérer significativement l’électrification de leurs flottes professionnelles dans un avenir proche.
Divertissement
« À la rencontre d’un Hugo : une aventure inattendue »
Le prénom, un véritable reflet de notre identité, peut être à la fois lourd à porter et source de fierté. Dans cette chronique fascinante, le réalisateur Hugo David nous plonge dans son expérience avec un prénom très répandu. Né en 2000, il se retrouve entouré d’autres Hugo, ce qui l’amène à adopter un alias : Hugo D.. Comment ce choix a-t-il influencé son parcours ? Explorez les nuances et les histoires derrière nos prénoms et découvrez comment ils façonnent nos vies dès l’enfance jusqu’à l’âge adulte !

Les Prénoms : Un Voyage au Cœur de l’Identité
Le Rôle Crucial des Prénoms dans nos Existences
Chaque personne possède un prénom, qu’il soit courant ou singulier, et ce dernier peut engendrer à la fois fierté et embarras. Cet article explore la signification profonde et l’influence des prénoms sur notre vie quotidienne. Le réalisateur Hugo David partage son vécu avec un prénom qui a connu une forte popularité durant sa jeunesse.
une Naissance Sous le Signe de la Célébrité
Hugo David est né en 2000 à Tours, une époque où le prénom Hugo était en plein essor. Ses parents, Caroline et Rodolphe, avaient envisagé d’autres choix comme Enzo, également très en vogue à cette période. « Je pense que mes parents ont opté pour un prénom parmi les plus répandus en France plutôt qu’en hommage à Victor Hugo », confie-t-il.
Une Enfance Entourée d’Autres « Hugo »
Dès son plus jeune âge, Hugo se retrouve entouré d’autres enfants portant le même nom. Selon les statistiques de l’Insee,7 694 garçons ont été prénommés Hugo en 2000,faisant de ce prénom le quatrième plus populaire cette année-là. À l’école primaire,il côtoie plusieurs camarades appelés Thibault et autres prénoms similaires. Pour éviter toute confusion lors des appels en classe, les enseignants ajoutent souvent la première lettre du nom de famille après le prénom : ainsi devient-il rapidement « Hugo D. », un surnom auquel il s’habitue sans arduousé.
Pensées sur l’Identité Associée au Prénom
Le choix d’un prénom peut avoir un impact significatif sur notre identité personnelle tout au long de notre existence. Que ce soit pour se distinguer ou pour s’intégrer dans un groupe social spécifique, chaque individu développe une relation particulière avec son propre nom.
les prénoms ne sont pas simplement des désignations ; ils portent avec eux des récits et influencent nos interactions sociales depuis notre enfance jusqu’à l’âge adulte.
-

 Business1 an ago
Business1 an agoComment lutter efficacement contre le financement du terrorisme au Nigeria : le point de vue du directeur de la NFIU
-
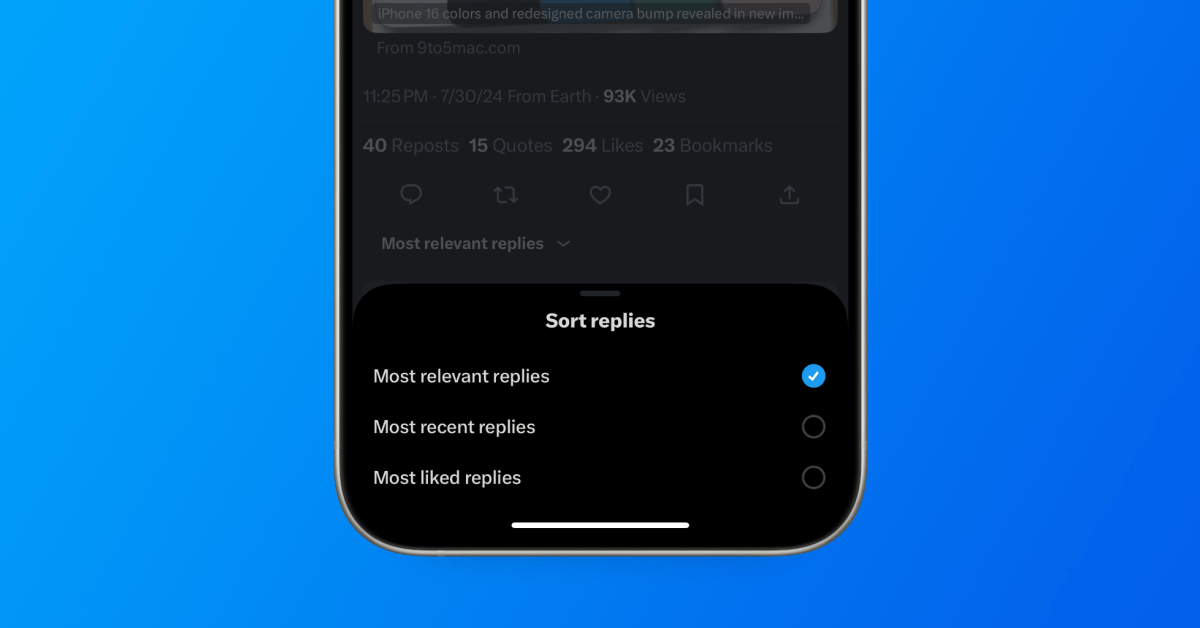
 Général2 ans ago
Général2 ans agoX (anciennement Twitter) permet enfin de trier les réponses sur iPhone !
-

 Technologie1 an ago
Technologie1 an agoTikTok revient en force aux États-Unis, mais pas sur l’App Store !
-

 Général1 an ago
Général1 an agoAnker SOLIX dévoile la Solarbank 2 AC : la nouvelle ère du stockage d’énergie ultra-compatible !
-

 Général1 an ago
Général1 an agoLa Gazelle de Val (405) : La Star Incontournable du Quinté d’Aujourd’hui !
-

 Sport1 an ago
Sport1 an agoSaisissez les opportunités en or ce lundi 20 janvier 2025 !
-

 Business1 an ago
Business1 an agoUne formidable nouvelle pour les conducteurs de voitures électriques !
-

 Science et nature1 an ago
Science et nature1 an agoLes meilleures offres du MacBook Pro ce mois-ci !