Général
L’angioplastie par ballonnet « légère » : une avancée majeure pour améliorer les résultats des sténoses intracrâniennes !
Une avancée prometteuse dans la lutte contre les AVC ! Le trial BASIS, mené en Chine, révèle que l’angioplastie par ballon submaximal pour le traitement de la sténose athéroscléreuse intracrânienne symptomatique (ICAS) offre des résultats supérieurs à ceux d’une gestion médicale agressive. Les patients ayant subi cette procédure ont connu un taux d’AVC ou de décès de seulement 4,4% contre 13,5% pour ceux traités uniquement par médicaments. Bien que des complications aient été observées, cette méthode pourrait révolutionner le traitement des patients à risque. Restez à l’écoute pour plus d’informations !
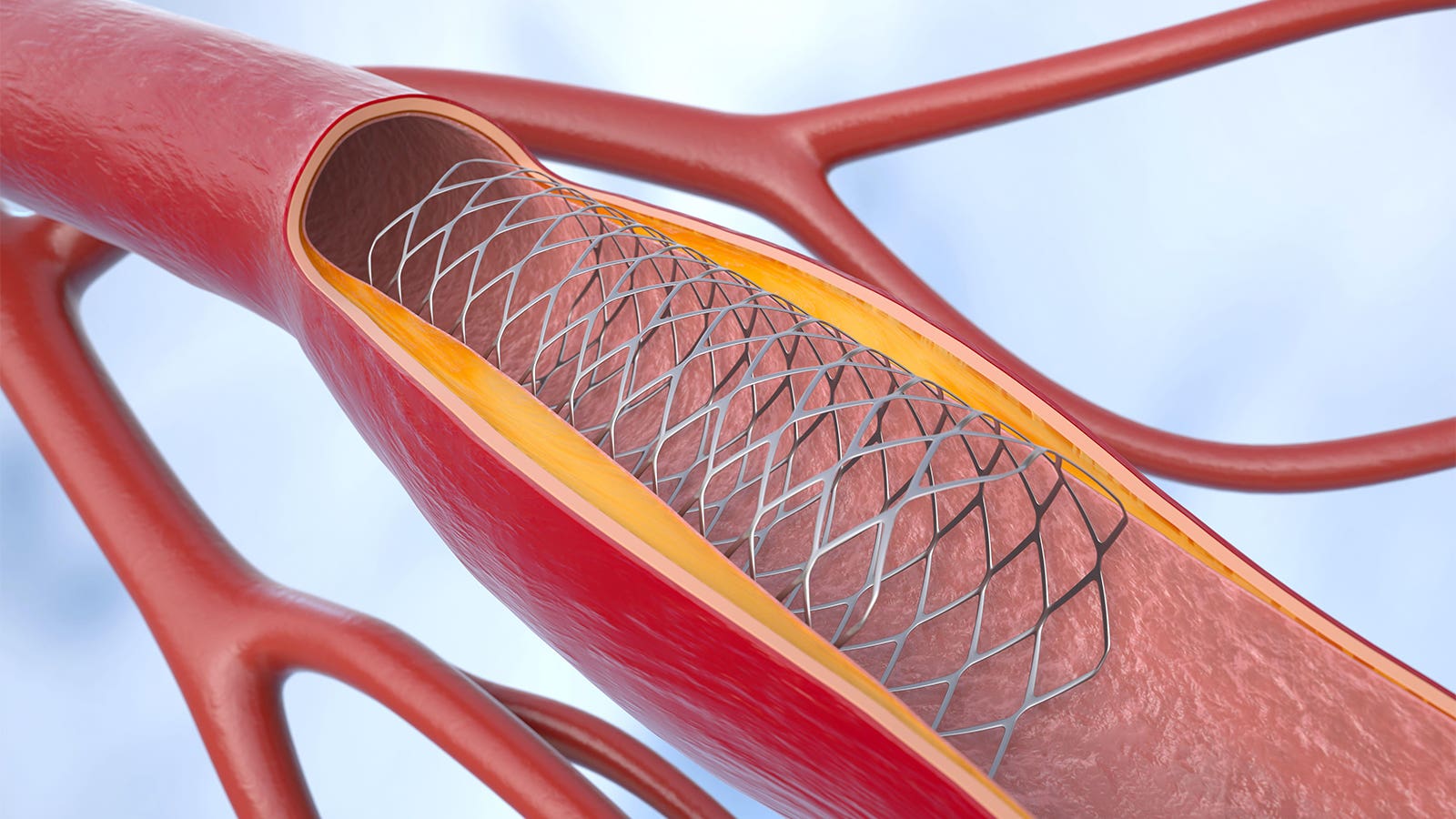
Médecine — Une étude chinoise démontre l’efficacité de l’angioplastie pour réduire le risque d’accident vasculaire cérébral chez les patients symptomatiques
Une étude récente, le procès BASIS mené en Chine, a révélé que l’angioplastie par ballon submaximal pour le traitement de la sténose atheroscléreuse intracrânienne symptomatique (ICAS) offrait de meilleurs résultats que la gestion médicale agressive seule.
Les résultats ont montré que l’incidence d’un AVC ou d’un décès dans les 30 jours suivant la procédure, ainsi que le taux d’AVC ischémique ou de revascularisation de l’artère concernée entre 30 jours et 12 mois après l’inscription, était significativement plus faible avec l’angioplastie (4,4 % contre 13,5 % ; HR 0,32, IC 95 % 0,16-0,63, P).
En excluant la revascularisation de ce critère composite, l’angioplastie a également montré un avantage (3,6 % contre 9,1 % ; HR 0,39, IC 95 % 0,18-0,85), comme l’a rapporté le Dr Zhongrong Miao, MD, PhD, de l’Hôpital Tiantan de Pékin, et ses collègues dans JAMA.
Les experts, le Dr Tanya Turan et le Dr Colin Derdeyn, ont souligné dans un éditorial que, malgré certaines limites de l’étude, les résultats fournissent des preuves importantes que les traitements endovasculaires peuvent encore réduire le risque d’AVC dans le cas de l’ICAS.
Ils ont noté que les essais antérieurs comparant l’angioplastie percutanée et le placement de stents à la thérapie médicale avaient échoué en raison de taux inacceptables de complications periprocedurales, notamment des AVC ischémiques et des hémorragies cérébrales.
En effet, le procès BASIS a révélé que l’angioplastie avec un ballon de plus petit diamètre et sans stenting a entraîné des événements précoces, avec 3,2 % des patients ayant subi un AVC ou un décès dans les 30 jours, contre 1,6 % dans le groupe de traitement médical seul. Bien que ce taux ait été jugé acceptable par les éditorialistes, les chercheurs ont averti qu’il représente un risque à prendre en compte dans la pratique clinique.
De plus, 17,4 % des patients ayant subi l’angioplastie ont rencontré des complications procédurales, et 14,5 % ont présenté une dissection artérielle. L’hémorragie intracrânienne symptomatique a été observée chez 1,2 % des patients, contre 0,4 % dans le groupe de gestion médicale.
Les auteurs de l’étude ont proposé que l’angioplastie par ballon submaximal, sans stenting, pourrait être une procédure moins invasive, entraînant moins de traumatisme pour la paroi artérielle tout en permettant une réduction suffisante de la sténose pour potentiellement restaurer le flux sanguin et diminuer le risque d’AVC récurrent.
Le procès a inclus 512 adultes âgés de 35 à 80 ans, provenant de 31 centres en Chine, ayant subi un AVC ischémique dans les 14 à 90 jours précédents ou un accident ischémique transitoire (AIT) dans les 90 jours en raison d’une ICAS sévère (sténose de 70 % à 99 % d’une artère intracrânienne majeure) et recevant un traitement avec au moins un médicament antithrombotique ou une gestion standard des facteurs de risque.
La gestion médicale agressive comprenait une dose quotidienne de 100 mg d’aspirine pendant toute la durée du suivi, 75 mg de clopidogrel par jour pendant les 90 premiers jours, ou l’utilisation de ticagrelor (Brilinta) ou cilostazol (Pletal) pour les patients présentant une résistance au clopidogrel, ainsi qu’une gestion des facteurs de risque, incluant le contrôle de la pression artérielle à 140/90 mm Hg, un objectif de cholestérol LDL inférieur à 70 mg/dL, et un objectif d’HbA1C inférieur à 7,0 % pour les diabétiques, en plus de l’arrêt du tabac et de l’activité physique.
Les patients du groupe angioplastie ont été recommandés de subir la procédure avec un ballon intracrânien dédié sous anesthésie générale, utilisant les dispositifs Neuro RX et Neuro LPS (approuvés en Chine mais pas aux États-Unis), gonflés à un diamètre de ballon de 50 % à 70 % du diamètre de l’artère proximale.
Les bénéfices des résultats principaux liés à l’angioplastie par ballon étaient dus à des taux plus bas d’AVC ischémique dans le territoire de l’artère concernée après 30 jours jusqu’à un an après l’inscription (0,4 % contre 7,5 %) et à une revascularisation moins fréquente de l’artère concernée dans le même délai (1,2 % contre 8,3 %).
Les éditorialistes ont noté que la revascularisation est un élément controversé, car elle est généralement réalisée pour un AIT, et la décision de procéder à une revascularisation dans ce contexte est subjective, ce qui pose problème dans un essai non aveugle.
Ils ont également mis en garde contre certains aspects de la conception de l’étude qui pourraient avoir biaisé les résultats en faveur du groupe angioplastie, notamment l’exclusion des patients ayant subi un AVC ischémique dans les deux premières semaines suivant l’événement qualifiant pour réduire le risque de complications periprocedurales, malgré le risque très élevé de récidive d’AVC précoce dans cette population, ainsi que l’inclusion d’une proportion importante de patients présentant des infarctus de zone frontière, suggérant une hypoperfusion comme mécanisme de l’AVC.
Les auteurs ont également soulevé des questions de généralisabilité en raison de l’exigence de participation pour des centres « très expérimentés » ayant un volume annuel d’au moins 50 cas d’angioplastie, mais avec un recrutement inégal, plus de la moitié des patients étant inscrits dans le site principal, tandis qu’un tiers des autres sites n’ont recruté qu’un seul patient chacun.
Le taux de l’endpoint principal dans le groupe angioplastie était plus bas dans ce centre principal que dans le reste combiné (2,9 % contre 6,3 %), suggérant que « l’expérience du neurointerventionniste ou du site clinique a probablement joué un rôle important dans le faible taux d’événements dans le groupe angioplastie », ont écrit Turan et Derdeyn. « Il reste donc à voir si l’angioplastie serait supérieure à la thérapie médicale seule si elle était étudiée dans une cohorte internationale avec une prévalence plus faible d’ICAS et moins d’expérience en angioplastie ICAS. »
Ils ont appelé à des études supplémentaires comparant l’angioplastie à la thérapie médicale chez des patients à haut risque, en particulier dans des populations plus diverses, notant que cela est « impératif avant que l’angioplastie ne soit largement adoptée comme traitement alternatif pour l’ICAS aux États-Unis et dans le monde entier. »
Général
Anker SOLIX dévoile la Solarbank 2 AC : la nouvelle ère du stockage d’énergie ultra-compatible !
Découvrez le Solarbank 2 AC, une véritable révolution dans le domaine de l’énergie solaire ! Grâce à ses batteries au phosphate de fer lithium, ce système s’adapte parfaitement à vos besoins. Avec une puissance impressionnante de 2400 watts et la possibilité d’ajouter jusqu’à cinq batteries supplémentaires, il assure un stockage optimal. Sa compatibilité avec le compteur Anker SOLIX Smart favorise une gestion intelligente de votre consommation énergétique. Ne ratez pas l’offre spéciale « early bird », disponible dès maintenant pour seulement 999 euros ! Saisissez cette chance unique !

Le Solarbank 2 AC : Une Révolution dans le Stockage Énergétique
Batteries au Lithium Fer Phosphate
Le Solarbank 2 AC se démarque par l’utilisation de batteries au lithium fer phosphate (LFP), reconnues pour leur sécurité et leur efficacité. Ce modèle est particulièrement innovant grâce à son système de couplage alternatif, qui lui permet de s’adapter facilement à divers systèmes solaires déjà en place.Que ce soit pour des installations sur toiture, des systèmes solaires compacts pour balcons ou d’autres configurations réduites, il peut fonctionner avec un micro-onduleur de 800 Watts.
Capacité et flexibilité Énergétique
Avec une capacité maximale d’injection dans le réseau domestique atteignant 1200 watts,le Solarbank 2 AC peut être associé à deux régulateurs solaires MPPT. Cela ouvre la possibilité d’ajouter jusqu’à 1200 watts supplémentaires via des panneaux solaires additionnels, portant ainsi la puissance totale à un impressionnant 2400 watts. Pour les utilisateurs nécessitant davantage de stockage énergétique, il est possible d’intégrer jusqu’à cinq batteries supplémentaires de 1,6 kilowattheure chacune, augmentant la capacité totale à 9,6 kilowattheures.
Intégration dans un Écosystème Intelligent
Le Solarbank 2 AC s’intègre parfaitement dans un écosystème énergétique intelligent grâce à sa compatibilité avec le compteur Anker SOLIX Smart et les prises intelligentes proposées par Anker. cette fonctionnalité permet une gestion optimisée de la consommation électrique tout en réduisant les pertes énergétiques inutiles. De plus, Anker SOLIX prévoit d’étendre cette compatibilité aux dispositifs Shelly.
Durabilité et Résistance aux Intempéries
Anker SOLIX met également l’accent sur la longévité du Solarbank 2 AC. Conçu pour supporter au moins 6000 cycles de charge, cet appareil a une durée de vie estimée dépassant quinze ans. Il est accompagné d’une garantie fabricant décennale et possède une certification IP65 qui assure sa résistance face aux intempéries tout en étant capable de fonctionner dans des températures variant entre -20 °C et +55 °C.
Disponibilité et Offres Promotionnelles
Le solarbank 2 AC est disponible sur le site officiel d’Anker SOLIX ainsi que sur Amazon au prix standard de 1299 euros. Cependant, une offre promotionnelle « early bird » sera active du 20 janvier au 23 février 2025, permettant aux acheteurs intéressés d’acquérir cet appareil dès 999 euros ! Cette promotion inclut également un compteur Anker SOLIX Smart offert pour chaque commande passée durant cette période spéciale.
le Solarbank 2 AC représente une avancée significative dans le domaine du stockage énergétique domestique grâce à ses caractéristiques techniques avancées et son engagement envers la durabilité environnementale.
Business
Une formidable nouvelle pour les conducteurs de voitures électriques !
Excellente nouvelle pour les conducteurs de véhicules électriques ! La recharge gratuite sur le lieu de travail sera exonérée d’impôts jusqu’en 2025. Annoncée par le ministère de l’Économie, cette mesure incitative, en place depuis 2020, s’inscrit dans une dynamique de croissance impressionnante avec une progression annuelle moyenne de 35%. Les entreprises peuvent ainsi offrir des bornes de recharge sans impact fiscal, stimulant la transition écologique. Reste à savoir si cela suffira à convaincre les entreprises hésitantes et à propulser l’électrification des flottes professionnelles vers un avenir durable.

Technologie
Recharge Électrique au Bureau : Une Exonération Fiscale Renouvelée
Les détenteurs de véhicules électriques et leurs employeurs peuvent se réjouir : la possibilité d’effectuer des recharges gratuites sur le lieu de travail sera exonérée d’impôts jusqu’en 2025. Cette décision, annoncée par le ministère des Finances, prolonge une initiative lancée en 2020 pour encourager l’adoption des véhicules électriques dans les entreprises.
Un Secteur en Croissance Dynamique
Cette prolongation intervient à un moment clé, alors que le marché des voitures électriques continue d’afficher une croissance remarquable. Entre 2020 et 2022, la progression annuelle moyenne a atteint 35%. En 2023, les particuliers représentent désormais 84% des acquisitions de véhicules électriques, contre seulement 68% en 2018.
Concrètement,cette mesure permet aux sociétés d’installer gratuitement des bornes de recharge pour leurs employés sans impact fiscal. Les frais liés à l’électricité pour ces recharges ne seront pas pris en compte dans le calcul des avantages en nature. De plus, un abattement de 50% sur ces avantages est maintenu avec un plafond révisé à environ 2000 euros pour l’année prochaine.
Accélération Vers une Mobilité Électrique
Cette initiative fait partie d’une stratégie globale visant à promouvoir l’électrification du parc automobile français. Cependant, les grandes entreprises rencontrent encore des difficultés pour atteindre leurs objectifs ; seulement 8% des nouveaux véhicules immatriculés par ces entités étaient électriques en 2023. Ces incitations fiscales pourraient néanmoins inciter davantage d’employeurs à franchir le pas.Cependant, plusieurs défis demeurent concernant les infrastructures nécessaires au chargement ainsi que sur l’autonomie des véhicules et les perceptions parmi les employés. Par ailleurs, la réduction progressive du bonus écologique pour les utilitaires et sa diminution pour les particuliers pourraient freiner cet élan vers une adoption plus large.
Avenir Prometteur Pour La Mobilité Électrique
Malgré ces obstacles potentiels, il existe un optimisme quant au futur de la mobilité électrique dans le milieu professionnel. Les avancées technologiques continues ainsi qu’un engagement croissant envers la durabilité devraient continuer à favoriser cette tendance vers une adoption accrue des véhicules écologiques.
En maintenant ces mesures fiscales avantageuses jusqu’en 2025 et au-delà, le gouvernement délivre un message fort soutenant la transition écologique dans le secteur du transport. Reste maintenant à voir si cela suffira réellement à convaincre certaines entreprises hésitantes et si cela permettra d’accélérer significativement l’électrification de leurs flottes professionnelles dans un avenir proche.
Divertissement
« À la rencontre d’un Hugo : une aventure inattendue »
Le prénom, un véritable reflet de notre identité, peut être à la fois lourd à porter et source de fierté. Dans cette chronique fascinante, le réalisateur Hugo David nous plonge dans son expérience avec un prénom très répandu. Né en 2000, il se retrouve entouré d’autres Hugo, ce qui l’amène à adopter un alias : Hugo D.. Comment ce choix a-t-il influencé son parcours ? Explorez les nuances et les histoires derrière nos prénoms et découvrez comment ils façonnent nos vies dès l’enfance jusqu’à l’âge adulte !

Les Prénoms : Un Voyage au Cœur de l’Identité
Le Rôle Crucial des Prénoms dans nos Existences
Chaque personne possède un prénom, qu’il soit courant ou singulier, et ce dernier peut engendrer à la fois fierté et embarras. Cet article explore la signification profonde et l’influence des prénoms sur notre vie quotidienne. Le réalisateur Hugo David partage son vécu avec un prénom qui a connu une forte popularité durant sa jeunesse.
une Naissance Sous le Signe de la Célébrité
Hugo David est né en 2000 à Tours, une époque où le prénom Hugo était en plein essor. Ses parents, Caroline et Rodolphe, avaient envisagé d’autres choix comme Enzo, également très en vogue à cette période. « Je pense que mes parents ont opté pour un prénom parmi les plus répandus en France plutôt qu’en hommage à Victor Hugo », confie-t-il.
Une Enfance Entourée d’Autres « Hugo »
Dès son plus jeune âge, Hugo se retrouve entouré d’autres enfants portant le même nom. Selon les statistiques de l’Insee,7 694 garçons ont été prénommés Hugo en 2000,faisant de ce prénom le quatrième plus populaire cette année-là. À l’école primaire,il côtoie plusieurs camarades appelés Thibault et autres prénoms similaires. Pour éviter toute confusion lors des appels en classe, les enseignants ajoutent souvent la première lettre du nom de famille après le prénom : ainsi devient-il rapidement « Hugo D. », un surnom auquel il s’habitue sans arduousé.
Pensées sur l’Identité Associée au Prénom
Le choix d’un prénom peut avoir un impact significatif sur notre identité personnelle tout au long de notre existence. Que ce soit pour se distinguer ou pour s’intégrer dans un groupe social spécifique, chaque individu développe une relation particulière avec son propre nom.
les prénoms ne sont pas simplement des désignations ; ils portent avec eux des récits et influencent nos interactions sociales depuis notre enfance jusqu’à l’âge adulte.
-

 Business1 an ago
Business1 an agoComment lutter efficacement contre le financement du terrorisme au Nigeria : le point de vue du directeur de la NFIU
-
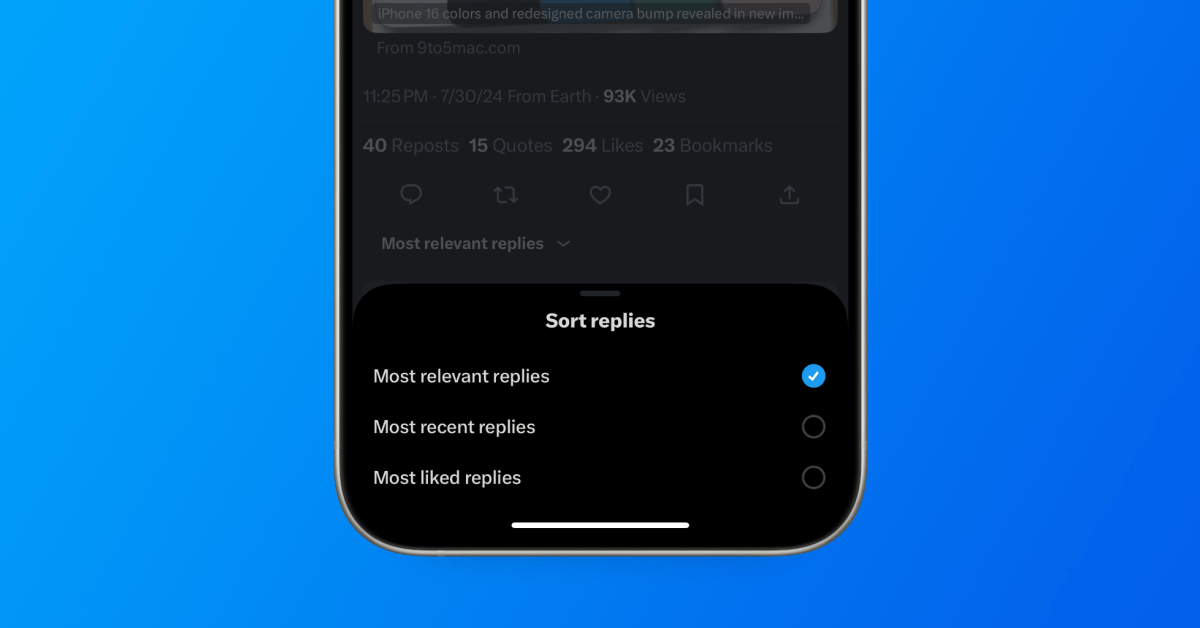
 Général2 ans ago
Général2 ans agoX (anciennement Twitter) permet enfin de trier les réponses sur iPhone !
-

 Technologie1 an ago
Technologie1 an agoTikTok revient en force aux États-Unis, mais pas sur l’App Store !
-

 Général1 an ago
Général1 an agoAnker SOLIX dévoile la Solarbank 2 AC : la nouvelle ère du stockage d’énergie ultra-compatible !
-

 Général1 an ago
Général1 an agoLa Gazelle de Val (405) : La Star Incontournable du Quinté d’Aujourd’hui !
-

 Sport1 an ago
Sport1 an agoSaisissez les opportunités en or ce lundi 20 janvier 2025 !
-

 Business1 an ago
Business1 an agoUne formidable nouvelle pour les conducteurs de voitures électriques !
-

 Science et nature1 an ago
Science et nature1 an agoLes meilleures offres du MacBook Pro ce mois-ci !